Krankheitsbild
Symptome und Formen der Harninkontinenz
Die International Continence Society definiert Harninkontinenz als jeden unwillkürlichen Harnabgang – also wenn es Betroffenen nicht (immer) möglich ist, Zeitpunkt und Ort der Harnausscheidung zu kontrollieren.1 Dabei geht der Harn entweder ständig oder nur in bestimmten Situationen tröpfchenweise ab. Somit ist Blasenschwäche an sich kein eigenes Krankheitsbild, sondern ein Symptom für eine zugrunde liegende Erkrankung des Harnsystems.
Da eine Inkontinenz unterschiedliche Ursachen haben kann und sie sich an vielfältigen Symptomen zeigt, wird sie in verschiedene Formen unterteilt:
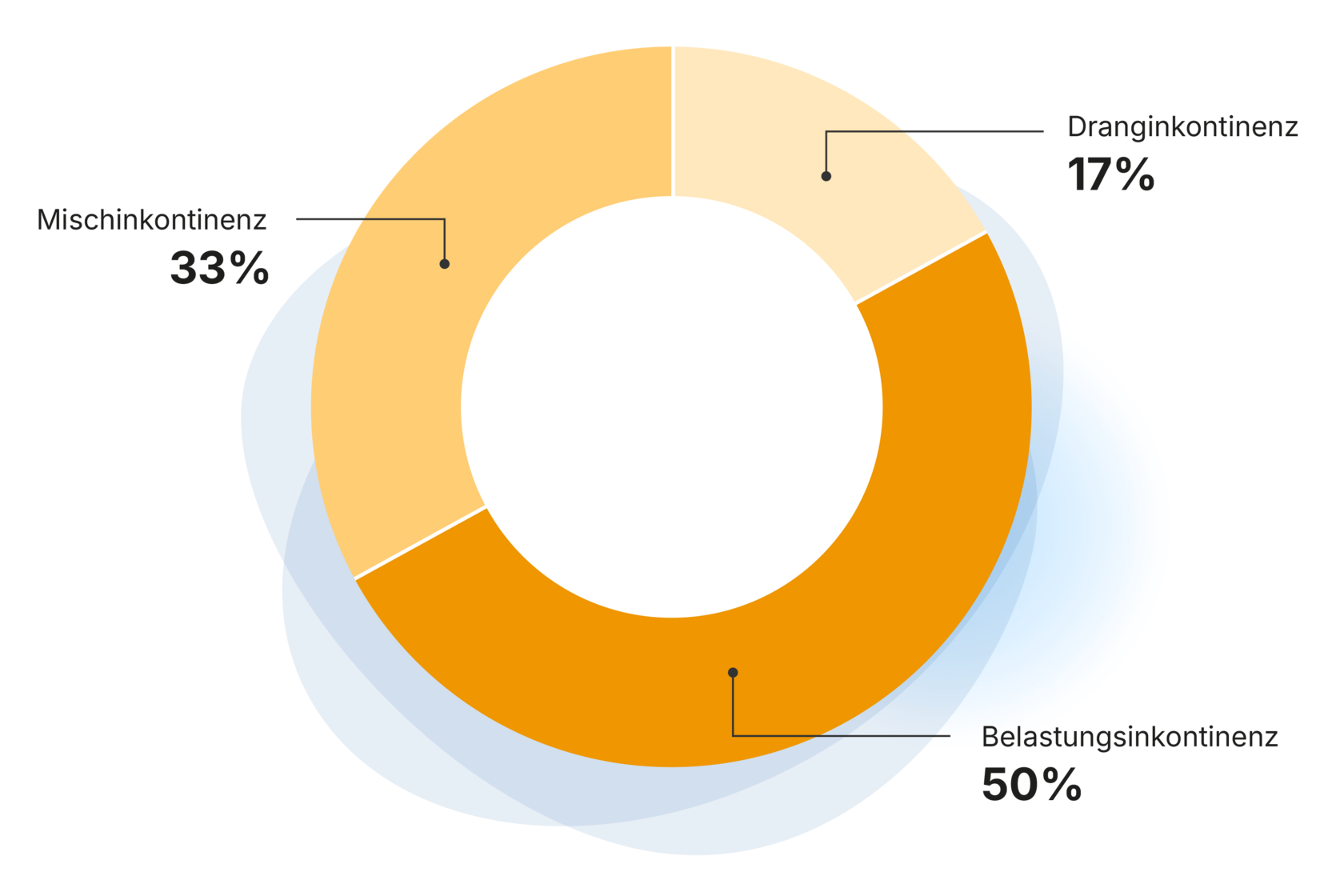
Die Überaktive Blase/Dranginkontinenz ist eine Blasenspeicherungsstörung. Dabei zieht sich der Blasenmuskel bereits bei geringer Füllmenge der Blase zusammen, ohne dass Betroffene das beeinflussen können. Durch den nicht zu unterdrückenden (imperativen) Harndrang kann es zu unfreiwilligem Urinverlust kommen.
Die Belastungsinkontinenz wird durch eine Schwäche der Beckenbodenmuskulatur, der Schließmuskulatur und des Bindegewebes ausgelöst. Beim Niesen, Lachen, Husten oder Laufen kommt es zu unwillkürlichem Harnverlust, ohne dass vorher Harndrang bestanden hat. Übergewichtige Frauen oder Männer, Frauen mit Mehrfachgeburten, ältere Menschen oder Männer nach einer Prostataoperation sind von dieser Form besonders häufig betroffen.
Bei der Mischinkontinenz handelt es sich um eine Kombination aus Drang- und Belastungsinkontinenz. Die Symptome der Belastungs- und Dranginkontinenz sind in unterschiedlicher Ausprägung vorhanden. Es kommt sowohl zu unfreiwilligem Harnverlust bei körperlicher Anstrengung als auch zu starkem Harndrang.
Die neurogene Blasenfunktionsstörung ist die Folge einer Schädigung des Nervensystems durch Erkrankungen, Unfälle (insbesondere mit traumatischer Schädigung des Rückenmarks) oder angeborener Fehlbildungen. Dadurch ist das Zusammenspiel aller an der Harnspeicherung und -entleerung beteiligten Nerven und Organe gestört. Betroffene haben keinerlei Kontrolle mehr über die Blasenentleerung und verspüren meist auch keinen Harndrang.
Bei der Überlaufinkontinenz sprechen Fachleute auch von"Inkontinenz bei chronischer Harnretention". Typisch ist ein Harnträufeln ohne spürbaren Harndrang. Ursächlich können sogenannte Abflussstörungen (Probleme bei der Entleerung der Blase, etwa bei gutartiger Prostatavergrößerung oder Harnröhrenverletzung) sein. Eine Unterfunktion des Blasenmuskels kommt ebenfalls infrage, (beispielsweise bei einigen neurologischen Erkrankungen). Auch eine gefüllte Blase können Betroffene beim Toilettengang nicht vollständig entleeren und Restharn verbleibt in der Blase.
Sie ist gekennzeichnet durch unwillkürlichen Urinverlust durch andere Kanäle als die Harnröhre. Diese können angeboren oder durch Verletzungen erworben sein (zum Beispiel Fehlmündungen des Harnleiters oder Blasenfisteln). Speicherfunktion und Verschlussmechanismus der Blase sind nicht gestört.
Häufigkeit
Wie oft kommt Inkontinenz bei Frauen und Männern vor?
Harninkontinenz ist eine weit verbreitete Erkrankung, die in allen Kulturen vorkommt. Betroffene sind in zahlreicher Gesellschaft: Allein in Deutschland sind schätzungsweise rund 6 Millionen Männer und Frauen von einer Blasenschwächebetroffen.2 Mit zunehmendem Alter steigt die Zahl der Erkrankten an.
In unserer Gesellschaft ist Harninkontinenz noch immer einer starken Tabuisierung unterlegen. Die Fähigkeit zur Blasenkontrolle ist ein Meilenstein in der kindlichen Entwicklung. Wenn Menschen diese Kontrolle nicht mehr vollständig besitzen, entsteht häufig ein Schamgefühl, aufgrund dessen sie gewohnten Tätigkeiten wie Theaterbesuchen, sportlichen Aktivitäten oder auch Reisen nicht mehr nachgehen. Experten vermuten deshalb auch eine hohe Dunkelziffer.
Harninkontinenz bei Frauen
Frauen leiden durchschnittlich 2- bis 4-Mal häufiger an den Symptomen einer Blasenschwäche als Männer.3 Dafür sind in erster Linie die Anatomie und Physiologie des Beckens verantwortlich.
Aufgrund der Fähigkeit zu Schwangerschaft und Geburt ist das weibliche Becken flexibler als das männliche und der Beckenboden wird stärker beansprucht. Darüber hinaus verfügt der weibliche Beckenboden neben Durchgängen für Harnleiter und Rektum noch über einen zusätzlichen Durchgang für die Vagina, was die Festigkeit dieses muskulären Beckenabschlusses schwächt. Harninkontinenz tritt allerdings aufgrund des Östrogenmangels auch häufig nach der Menopause auf.

Während junge Frauen oft unter einer reinen Belastungsinkontinenz leiden, wachsen mit steigendem Lebensalter die Anteile von Dranginkontinenz und Mischinkontinenz.
Harninkontinenz beim Mann
Männer sind, vor allem in jungen Jahren, weitaus seltener von Inkontinenz betroffen als Frauen.3 Das liegt hauptsächlich daran, dass der männliche Beckenboden keiner Druckbelastung durch Schwangerschaft und Geburt ausgesetzt ist.
Generell sind Männer aller Altersstufen überwiegend von einer überaktiven Blase oder Dranginkontinenz betroffen. Bei jüngeren Männern tritt eine Inkontinenz meist nur infolge einer neurologischen Erkrankung oder durch Blasen- und Harnröhrenverengungen, Harnsteine sowie Blasenentzündungen auf. Die seltene angeborene männliche Harninkontinenz aufgrund anatomischer Defekte wird normalerweise bereits im Kindesalter operativ korrigiert.
Bei älteren Männern lassen eine erschwerte Blasenentleerung und Restharn auf eine mögliche gutartige Vergrößerung der Prostata schließen.
Harninkontinenz im Alter
Bei den über 65-Jährigen ist die schwache Blase neben Demenz und Stuhlinkontinenz eine der häufigsten Alterserkrankungen.
In Alters- und Pflegeheimen liegt die Zahl der an Blasenschwäche leidenden Patienten deutlich über dem Durchschnitt. Altersbedingt sind hier bis zu 80Prozent der Frauen und Männer betroffen.2 Bei pflegebedürftigen Personen kommt die Dranginkontinenz am häufigsten vor.
Die Ursachen dafür sind unter anderem eine geringe Mobilität und die damit verbundenen Schwierigkeiten, rechtzeitig zur Toilette zu gelangen. Darüber hinaus ist eine vorliegende Harninkontinenz oft der ausschlaggebende Grund für die Einweisung in ein Heim.
Auslöser
Ursachen und Risikofaktoren für Inkontinenz
Eine Reihe von Faktoren kann die Entstehung einer Harninkontinenz fördern oder gar verursachen. Einige davon können Betroffene willentlich beeinflussen, andere entziehen sich dem persönlichen Einfluss.
Zahlreiche Studien konnten einen eindeutigen Zusammenhang zwischen steigendem Lebensalter und Harninkontinenz nachweisen. Das Alter des Patienten hat von allen Risikofaktoren den größten Einfluss auf die Häufigkeit der Blasenschwäche. Dafür sind vorrangig altersbedingte Veränderungen des Harnsystems verantwortlich.
Frauen sind bis zu einem Alter von ungefähr 60 Jahren häufiger von Blasenschwäche betroffen als Männer. Das liegt insbesondere an den anatomischen Unterschieden beider Geschlechter.
Studien haben gezeigt, dass ein eindeutiger Zusammenhang zwischen Inkontinenz und bereits vorhandenen Erkrankungen wie Depressionen, Schlaganfall und Diabetes mellitus besteht. Einige Krankheiten sind darüber hinaus indirekte Risikofaktoren, weil die mit ihrer Behandlung verbundene Einnahme von Medikamenten das Zusammenspiel des Harnsystems beeinflusst.
Körperliche Aktivität, besonders ein gut trainierter und entspannter Beckenboden, verringert das Risiko, inkontinent zu werden. Bei bestehender Inkontinenz trägt er zur Linderung der Symptome bei. Besonders nach operativen Eingriffen, Schwangerschaft und Geburt ist eine Stärkung des Beckenbodens wichtig. Allerdings sichert nur ein kontinuierliches Training den langfristigen Erfolg der Behandlung. Das Beckenbodentraining kann auch mit speziellen Vaginalkonen durchgeführt werden.
Eine ungesunde Lebensführung kann einen negativen Einfluss auf die Entstehung von Harninkontinenz haben. Starkes Übergewicht führt zu einer chronischen Druckerhöhung auf den Beckenboden, der diesen Druck nicht dauerhaft ausgleichen kann. Bei Rauchern kann vor allem der Raucherhusten zur zusätzlichen Belastung des Beckenbodens beitragen. Mit großer Wahrscheinlichkeit stellt auch das Rauchen an sich ebenfalls ein Risikofaktor dar. Aber auch physische und psychische Belastungen können zu Risikofaktoren für Blasenschwäche werden.
Schwangerschaft und natürliche Geburt stellen eine enorme Belastung für das kleine Becken und besonders den Beckenboden dar.
Chirurgische Eingriffe oder Bestrahlungen im kleinen Becken steigern das Risiko, an Harninkontinenz zu erkranken. Insbesondere die operative Entfernung der Gebärmutter bei Frauen oder der Prostata bei Männern ist mit einem erhöhten Risiko verbunden.
Es gibt Hinweise darauf, dass Inkontinenz familiär gehäuft auftritt. So haben Kinder ein höheres Risiko, an Bettnässen zu erkranken, wenn es in der Familie weitere Personen gibt, die ebenfalls Bettnässer waren.
Diagnose
So stellt der Arzt eine Blasenschwäche fest
Die Basisdiagnostik kann sowohl vom Hausarzt als auch vom Urologen oder Gynäkologen durchgeführt werden. Sie umfasst folgende Maßnahmen:
Die allgemeine Anamnese ist der Ausgangspunkt einer jeden Diagnostik. Idealerweise beginnt sie mit einem offenen Gespräch zwischen Patient und Arzt. Dieses dient vor allem dazu, das Thema Harninkontinenz zu enttabuisieren und ein Vertrauensverhältnis zwischen Patient und Arzt aufzubauen. Im Gespräch stellt der Arzt Fragen zur medizinischen Vorgeschichte sowie bestehenden Begleiterkrankungen und Therapien. Aber auch die Lebensgewohnheiten des Patienten spielen eine entscheidende Rolle, um auf mögliche Risikofaktoren aufmerksam zu werden. Bei Frauen sind darüber hinaus der Menstruationszyklus, die Wechseljahre beziehungsweise das Einsetzen der Menopause sowie Schwangerschaften und Geburten weitere Gesprächsinhalte.
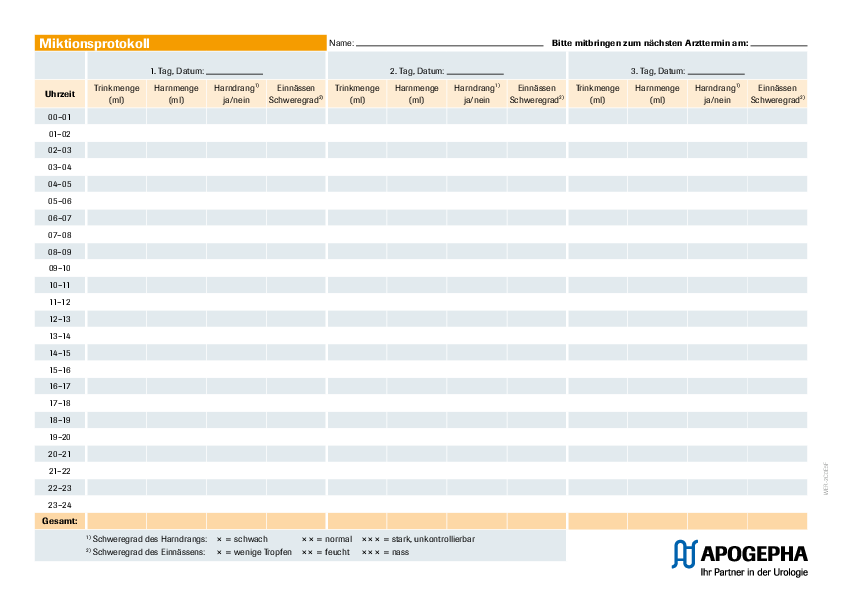
Die Miktionsanamnese dient der Analyse vorliegender Speicher- oder Verschlussprobleme der Harnblase. Dabei werden vor allem die Trink- und Miktionsgewohnheiten des Patienten erfasst. Dazu zählen unter anderem die tägliche Trinkmenge im Verhältnis zur Anzahl der Toilettengänge am Tag und in der Nacht sowie mögliche Angewohnheiten wie das Zurückhalten von Urin bei voller Blase oder Bauchpressen beim Wasserlassen.
Das Protokollieren der Toilettengänge und Trinkmenge ist zentraler Bestandteil der Basisdiagnostik. Mithilfe des Trink- und Miktionsprotokolls können Schweregrad und Form der vorliegenden Harninkontinenz eingeschätzt werden. Der Patient erfasst über 2 bis 3 Tage Anzahl der Toilettengänge, Urinmenge und auftretende Inkontinenz-Episoden sowie die Trinkmenge detailliert. Eine vorgefertigte Vorlage können Sie sich hier ganz einfach herunterladen.
Somit gelangen sonst unbewusste Körperfunktionen ins Zentrum der Aufmerksamkeit und werden bewusst wahrgenommen. Die lückenlose Dokumentation erfordert ein hohes Maß an Mitarbeit seitens des Patienten. Es empfiehlt sich die Durchführung an einem Wochenende in stressfreier und gewohnter Umgebung.
Der Inkontinenz-Fragebogen dient zur Erkennung der Art und des Schweregrades einer Inkontinenz. Je nach Antwort werden die 16 Fragen mit Punkten bewertet. Die Gesamtsumme aller Punkte und gibt Aufschluss über die Inkontinenzform, deren Schweregrad und die zu empfehlende Therapie.
Im Rahmen der Untersuchung achtet der Arzt auf äußerliche Auffälligkeiten wie Entzündungen, Narben und Schleimhautveränderungen. Die Untersuchung umfasst folgende Schritte: Äußerliche Untersuchung des Bauches, Untersuchung der äußeren Geschlechtsorgane, rektale Untersuchung, vaginale Untersuchung und Hustentest. Beim Hustentest wird überprüft, ob der Patient bei mittlerer Blasenfüllung unter Belastung Urin verliert.
Die Urinuntersuchung wird mit frisch gelassenem Mittelstrahlurin durchgeführt. Mithilfe von Teststreifen werden Blutbeimengungen, Eiweiß und Bakterien im Urin nachgewiesen sowie der pH-Wert ermittelt.
Bei der sonografischen Untersuchung wird der obere und untere Harntrakt (vor allem die Nieren sowie die Harnleiter) kontrolliert, um Narben, Entzündungen oder Harntransportstörungen als Ursachen für die Blasenschwäche auszuschließen. Darüber hinaus kann der Restharn bestimmt und die Dicke der Blasenwand gemessen werden. Im Idealfall sollte die Sonografie sowohl bei gefüllter als auch bei leerer Blase durchgeführt werden.
Anhand der einzelnen Ergebnisse lässt sich in den meisten Fällen feststellen, welche Form der Harninkontinenz beim Patienten vorliegt. Somit und durch einen offenen Umgang mit der Erkrankung ist der Grundstein für eine erfolgreiche Therapie gelegt
Weiterführende diagnostische Maßnahmen sind erst dann erforderlich, wenn die Basisdiagnostik Hinweise auf eine komplizierte Harninkontinenz gibt oder alle auf der Basisdiagnostik aufbauenden Therapiemaßnahmen keinen Erfolg brachten. Sie werden von einem Facharzt (Urologen) durchgeführt und umfassen folgende Untersuchungen:
Bei der Blasenspiegelung werden Blase und Harnröhre mit einem Endoskop untersucht. Dafür ist im Allgemeinen keine Narkose erforderlich. Die Untersuchung wird zumeist als sogenannte Video-Urethrozystoskopie durchgeführt. Dabei wird das Bild über eine auf das Endoskop aufgesetzte Kamera auf einen Bildschirm übertragen. Mithilfe dieser Untersuchung kann zum einen der Blasenschließmuskel untersucht und zum anderen die Blase auf Fremdkörper, Tumore und Entzündungen überprüft werden.
Über Röntgenuntersuchungen der Blase und Harnröhre werden sogenannte Fisteln, Blasensenkung, Harnröhrenverengung, Prostatavergrößerung, unvollständige Entleerungen und Ausstülpungen der Blase sichtbar gemacht. Zur besseren Erkennung kann ein Kontrastmittel eingesetzt werden.
Bestehen Hinweise darauf, dass der Inkontinenz Störungen im Nervensystem zugrunde liegen können, wird eine neurologische Zusatzdiagnostik notwendig.
Die Urodynamik dient zur Kontrolle der Funktionsweise der Harnblase. Während der Füllung wird der Blasendruck in Ruhe und unter Anstrengung (Husten) gemessen, wobei sich unwillkürliche Kontraktionen des Blasenmuskels erkennen lassen. Darüber hinaus wird erfasst, ob und wie viel Harn der Patient bei der Füllung der Blase verliert und wie groß das Blasenvolumen ist.
Die Uroflowmetrie ist ein einfacher, nicht-invasiver Test zur Messung des Harnflusses bei der Blasenentleerung. Hierbei werden mögliche Probleme bei der Entleerung der Blase festgestellt.
Im Rahmen der Untersuchung des Blutes werden unter anderem der Blutzuckerspiegel überprüft, Infektionen ausgeschlossen und andere Erkrankungen der Harnblase abgeklärt.
Unser Fragebogen zur Inkontinenz
Mit dem Fragebogen zur Inkontinenz werden ein Drang-Score sowie ein Belastungs-Score ermittelt. Anhand der Auswertung können Sie gemeinsam mit Ihrem Arzt eine geeignete Therapie festlegen.
Wichtig:
Oftmals suchen Patienten erst dann einen Arzt auf, wenn der Leidensdruck unerträglich geworden ist. Gründe dafür sind zum einen die Angst vor unangenehmen Untersuchungen und zum anderen die Scheu, Symptome und Beschwerden einem Arzt gegenüber anzusprechen.
Darüber hinaus kann auch die noch immer weit verbreitete Meinung, Harninkontinenz sei kein echtes medizinisches Problem, ein Hemmnis für den Gang zum Arzt darstellen. Tatsächlich kann die Mehrheit der Inkontinenz-Erkrankungen allein durch eine gründliche Anamnese sowie weitere einfache Untersuchungen ausreichend diagnostiziert werden.
Therapie
Behandlung der Harninkontinenz
Die Erkrankung lässt sich häufig schon durch Verhaltensänderungen positiv beeinflusst. Zusätzlich kann eine medikamentöse Therapie mit sogenannten urologischen Spasmolytika erfolgen. Diese beruhigen die Blasenmuskulatur und erhöhen das Fassungsvermögen der Blase.
Konservative Maßnahmen zur Stärkung der Beckenbodenmuskulatur, wie Beckenbodengymnastik, Beckenbodentraining mit Vaginalkonen, Elektrostimulation oder Vibrationstherapie, stehen im Vordergrund der Behandlung. Eine medikamentöse Therapie ist mit Östrogenen (besonders bei Frauen in der Menopause) oder mit Medikamenten, die den Verschlussmechanismus der Harnblase stimulieren, möglich. In schweren Fällen sind operative Methoden, wie etwa das Einsetzen eines Bandes oder einer Schlinge zur Unterstützung der Haltestrukturen der Harnblase, angezeigt.
Bei dieser Form der Inkontinenz muss sowohl die Drang- als auch die Belastungskomponente entsprechend den oben aufgeführten therapeutischen Möglichkeiten behandelt werden.
Ziel der Therapie ist die Normalisierung des Blaseninnendrucks durch urologische Spasmolytika, meist in Kombination mit Katheterisierung. Als Alternative zu den Medikamenten können die unkontrollierten Kontraktionen des Blasenmuskels auch durch Injektion von Botulinumtoxin A unterbunden werden. Führen diese Methoden nicht zum Erfolg, kommt eine Operation infrage, wie Harnableitung durch die Bauchdecke, Blasenerweiterung (Augmentation) oder Neuromodulation.
Bei einer Überlaufinkontinenz durch Verengung des Blasenausgangs muss die Verengung beseitigt werden. Das geschieht meist durch einen operativen Eingriff (bei gutartiger Prostatavergrößerung beispielsweise durch eine Prostataresektion). Ist die Überlaufinkontinenz auf einen schwachen Blasenmuskel zurückzuführen, ist das Ablassen des Urins über einen Katheter notwendig. Alternativ oder ergänzend dazu kann der Blasenmuskel mit Medikamenten oder über eine Elektrostimulation aktiviert werden.
Ziel der Therapie ist die operative Beseitigung beziehungsweise Korrektur der Fehlbildung oder Verletzung.
Produkte bei überaktiver Blase
Zur medikamentösen Therapie der überaktiven Blase/Dranginkontinenz und der neurogenen Detrusorhyperaktivität können sogenannte urologische Spasmolytika eingesetzt werden. Diese beruhigen die Blasenmuskulatur und erhöhen das Fassungsvermögen der Blase. Urologische Spasmolytika sind verschreibungspflichtig. Daher ist die Konsultation eines Arztes vor Beginn dieser Therapie unbedingt erforderlich.
Um die Anzahl der Toilettengänge zu reduzieren, wieder kontinent zu werden und die Lebensqualität insgesamt zu erhöhen, kann Patienten außerdem ein umfangreiches leitliniengerechtes Blasen- und Beckenbodentraining helfen.
Vorsorge
Vorbeugende Maßnahmen gegen Blasenschwäche
- Vermeiden Sie Übergewicht (Adipositas) durch eine gesunde Ernährung und sportliche Aktivitäten.
- Verzichten Sie allerdings auf Sportarten, welche die Beckenmuskulatur durch ständigen oder periodischen Druck schädigen können, wie etwa Trampolinspringen.
- Bei Rauchern kann durch den ständigen Reizhusten bei Raucherbronchitis eine Belastungsinkontinenz entstehen oder verschlimmert werden. Aufhören ist deshalb die beste Vorsorge.
Wo finde ich Hilfe?
Bei der Deutschen Kontinenz Gesellschaft erfahren Sie, welche Ärzte eine Beratungsstelle für Harninkontinenz haben und wo Beckenboden- und Kontinenzzentren in Ihrer Nähe sind.
Fachkreise
Informationen für medizinische Fachkreise
Klicken Sie hier, um nach dem Fachkreis-Login zu ausführlichen Produktinformationen zur Behandlung der Harninkontinenz zu gelangen:
Downloads
Kostenloses Servicematerial zum Herunterladen
Hier können Sie kostenlos Servicematerial zur Harninkontinenz herunterladen:
FAQ
Fragen und Antworten zur Harninkontinenz
Bis zu 8 Toilettengänge am Tag sind normal, es sei denn, das Wasserlassen ist mit starkem, nicht zu unterdrückendem Harndrang verbunden. Dann sollten Sie Ihren Arzt aufsuchen. Er kann die geeignete Therapie für Sie verordnen.
Blasenschwäche tritt im Alter häufiger auf. Wichtig ist herauszufinden, wann sie auftritt. Je nachdem, welche Form vorliegt, kann Ihr Arzt eine geeignete Behandlungsmöglichkeit finden – von Beckenbodenübungen über Medikamente bis hin zu einer Operation.
Die medikamentöse Behandlung der Dranginkontinenz ist eine Dauertherapie. Bei Absetzen des Medikamentes treten die Beschwerden meist erneut auf. Wenn Sie das Medikament sehr gut vertragen, besteht keine Notwendigkeit, es abzusetzen. Bei Unsicherheiten wenden Sie sich an Ihren Arzt.
Leider tritt nach einer Prostata-Operation häufig eine Harninkontinenz auf. Wichtig ist, die Beckenbodenmuskulatur wieder zu stärken, etwa durch Beckenbodentraining. Starken, nicht zu unterdrückenden Harndrang kann der Arzt mit Medikamenten (Blasenspasmolytika) behandeln.
Anzeichen für Inkontinenz sind unkontrollierbares Wasserlassen, plötzlicher Harndrang, Urinverlust bei Anstrengung oder Husten und häufiges nächtliches Wasserlassen. Wenn diese Symptome regelmäßig auftreten, sollte ein Arzt konsultiert werden.
Quellen
- 1 „Urinary Incontinence“. International Continence Society, https://www.ics.org/glossary/sign/urinaryincontinence.
Zugegriffen 18. Juli 2024. - 2 Blasenschwäche (Harninkontinenz)“. Bundesministerium für Gesundheit (BMG), https://gesund.bund.de/inkontinenz-und-blasenschwaeche. Zugegriffen 18. Juli 2024.
- 3 „Harninkontinenz“. Robert Koch-Institut, Statistisches Bundesamt, https://edoc.rki.de/bitstream/handle/176904/3191/26Herxag1MT4M_31.pdf?sequence=1&isAllowed=y. Zugegriffen 18. Juli 2024.